神奈川県保険医協会とは
開業医を中心とする保険医の生活と権利を守り、
国民の健康と医療の向上を目指す
TOP > 神奈川県保険医協会とは > 私たちの考え > 2022/7/6 政策部長談話 「機能強化の延長線上に有事対応がある 『かかりつけ医』の制度化の陥穽と今次改定の布石を警鐘する」
2022/7/6 政策部長談話 「機能強化の延長線上に有事対応がある 『かかりつけ医』の制度化の陥穽と今次改定の布石を警鐘する」
機能強化の延長線上に有事対応がある
「かかりつけ医」の制度化の陥穽と今次改定の布石を警鐘する
神奈川県保険医協会
政策部長 磯崎 哲男
リフィル処方箋、給付控除差額補填、オンライン診療「初診」恒久化は、登録医制の布石
「かかりつけ医機能」の「制度化」を巡り、医療費抑制の思惑と、確実な医療提供への期待が錯綜し、議論が展開されている。この峻別、論点整理とともに、今次診療報酬改定で散りばめられた制度化への布石に関し触れ、われわれは改めてこの策動に警鐘を鳴らす。
英国は診療所GPが病院「専門医」に紹介
いまの日本の医療提供体制とは根本的に相違
「かかりつけ医」の「制度化」の範とされる欧州等の家庭医の登録医制だが、代表例の英国は診療所GP(家庭医)が病院「専門医」に患者を紹介するシステムを採っている。つまり、専門医は診療所にはいない。GPは総合診療医として教育を受け、自ら診療もし、専門医に紹介もする。
一方、日本は専門医が診療所を開業し、その専門性を柱に自己研鑽し日常診療で遭遇する頻度の高い疾患にも対応している。複数の専門医資格を持つものや、指導医や認定医の資格を持つものも地域にいる。この特徴ゆえに病院紹介をせずとも、内視鏡的治療や冠動脈CT、重症の糖尿病など診診連携で完結する例も実際にある。内科系診療所は毎日、患者紹介や情報連携を行っている。大病院の紹介率も大学病院で9割、地域医療支援病院で8割に上り、「かかりつけ医機能」を持つ200床未満の中小病院でも1/4は紹介患者である。診療の機能分担は、現実に頻繁に行われている(*1)。
患者は疾病に応じ、循環器、消化器、眼科、整形外科と「かかりつけ医」を持ち、直接受診している。日医総研の直近の調査で、「かかりつけ医」が「いる」は6割弱(55.7%)あり、日本の医療全般への満足度は「満足」が8割(77.8%)となっている。「かかりつけ医」の有無での満足度は「いる」が81.0%、「いない」が73.9%であり、「いる」が高いものの「いない」も全体の満足度に近接している(*2)。
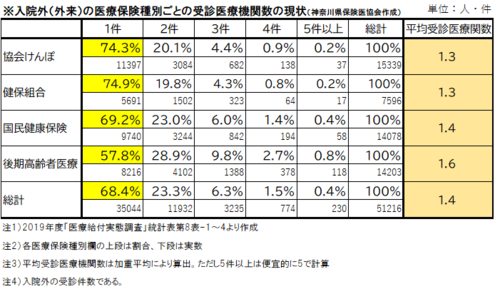
複数医療機関受診の弊や、ドクターショッピングが時折、言われるが、これも現実を見ない空論である。実際には、外来患者の月の受診医療機関数は1.4件でしかない。後期高齢者に限っても1.6件に過ぎない。7割の患者は1件であり、2件までで9割強となっている(図1)。
適切な医療機関受診、必要に応じた紹介、機能分担が現状の医療の姿である。
他国のシステムの直輸入は混乱招く 医事法制での組み込みも疑問
これを医療提供体制や医学教育など歴史的、文化的にも異なる他国のシステム(一人の登録医経由の受診・紹介)を直輸入し、その鋳型に嵌めこめば、社会的混乱が生じるのは火を見るより明らかである。
医事法制への組み込みも困難と思われる。皆保険制度の医療給付を想定し提案されているが、これは保険者に被保険者への医療提供を義務付け、これを代理する個別医療機関との契約を保険医療機関指定の形で一括契約し、医療提供をすることを準委任契約したものである。医師法の応召義務は、国への義務であり、患者との医療契約は私的契約の適用でしかない。医療法は患者への医療に関する適切な選択を支援することを国や地方自治体に義務付けている。
総じて、医療機関の機能・能力の範囲での医療提供と患者の適切な医療選択の自由が法理であり、登録医へ医療提供の「責任」を法的に課すことや、法的に患者の医療機関選択を「縛る」ことは難しいと考える。土台の憲法第11条(基本的人権の尊重)、第25条(生存権保障)への背反は不可避となる。
発熱外来イコール登録医では、診療機能は破綻する
有事対応は組織的な体制構築が鍵
この「かかりつけ医」の制度化議論再燃の発端、発熱外来の非公表、発熱患者の診療拒否はどうか。
コロナ禍の医療は、感染症法による「行政医療」であり、通常医療とは異なる。発熱外来は行政との契約により、「診療・検査医療機関」として登録された医療機関である。この発熱外来は自院の「かかりつけ患者」と条件に応じ行政の発熱相談センター等から紹介を受けた患者の、診療やPCR検査を行うことで行政から「指定」されている。当然ながらコロナ医療と並行し通常医療も担っている。
この公表率は89%である。コロナ禍の当初、医療機関、医療者・家族への風評被害は苛烈を極め、地域社会、学校、職場での差別的対応は酷いものがあった。報道もなされている。いま社会が冷静さを取り戻したが、依然と、公表に慎重な向きがあるのは事情がある。医療者も人間である。
コロナ禍、発熱患者を診るには物理的、時間的に動線分離が可能な医療機関に限られる。このコロナ禍での有事の医療体制で生じた、発熱患者拒否での放置や途方に暮れる患者への対応は、登録医制に「責任」を持たせて解決を求めても無理がある。地域外来・検査センターを当初より、医師会で設置した横須賀市や品川区などにならい、英知を絞り地域的、組織的な体制構築を図る方が現実的である。
発熱外来は現在(6/22時点)、全国で38,878医療機関、神奈川県は2,078医療機関である(*3)。この発熱外来を登録医の認定の指標とし、陽性者とコロナ疑い患者を診るとなると1日に2時間40分を要す。通常医療の初診患者や健康管理患者も担うので8時間を要し計11時間となる。これに保険請求などの実務が乗る。訪問診療が要件となれば、更にオーバーワークとなる。制度化のスタートでは、再診患者も全て診て紹介し振り分けるためこれで18時間、合計で29時間となる。破綻している。
必然的に受診待機となる。英国はGPの受診に数日、専門医の受診に数カ月を要し、コロナ禍で更に長期化している。確実な医療提供が遠のく結果となる。
人口10万人当たりのコロナ死亡者数は最も少ない中国(1.1)、ニュージーランド(23.1)に次いで日本(24.2)が3番目であり、米国300.9、英国262.9と格段の差である(*4)。病床逼迫も医療提供体制の欠陥との批判があったが、国際比較でみれば日本の病院は健闘したのが事実である。在宅患者の死亡も、軽症者への内服薬など「手段」がない中、酸素吸入や在宅酸素療法、抗体カクテル療法など可能な実施はしており、登録医制にしたら救われるという話ではない。そもそも、コロナ起因の死亡かどうか検証はない。
換骨奪胎では皆保険制度は台無しに
「健康相談」事業を医療機関委託し「誰でも来院」へ
英国はリフィル処方箋で6カ月、1年の投薬が行われている。また、GPはオンライン診療も頻繁に活用している。仏国は家庭医以外の受診の際に、給付率を変え患者負担を高く設定し、家庭医受診のインセンティブをつけている(但し患者負担分は非営利の共済組合から事後に償還)。
今次診療報酬改定で導入されたリフィル処方箋(処方箋の再利用)は3回限度である。現行3カ月等の長期処方が認められており、分割調剤(上限3回分の処方箋複数枚発行)もあり、調査報告でも実効性は薄い。異例の5つの但し書きがついた本体改定率だが、リフィル処方箋導入の▲0.1%は財源シフトでのプラスを演出したにすぎない。専門紙で財源効果を問われた、井内医療課長が言及を避けているのは傍証である(*5)。「導入」それ自体が狙いであり、今後の展開を期していると思われる。電子処方箋の運用が今夏、開始となる。メールオーダー処方で工場から医薬品を宅配している米国の例も取り沙汰される。
オンライン診療は、初診から可能となり、通常診療の初診料の9割の設定となった。それ以上に8割を占める再診患者を無条件で平時にオンライン診療が可となり、再診料が通常と同等評価となっている。
大病院等の紹介なし受診は、保険給付が2,000円分減額され、保険点数の減額分を差額料金で補填する仕組みが導入された。診療所への転用が想定の範囲となる。
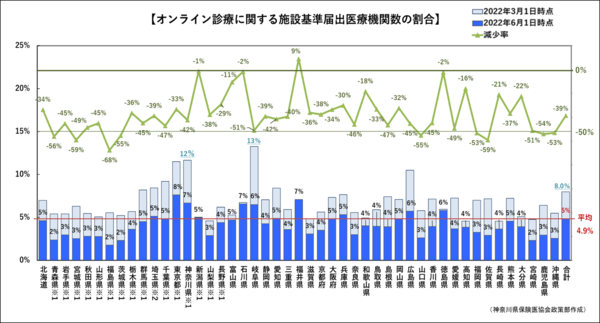
これらは、「かかりつけ医」の登録制などの制度化の布石の感が強い。しかし、長期投与は従来、医療界は問題視し謙抑的である。現行もリフィルは実施率0.01%である(*6)。オンライン診療も施設基準の届け出は全医療機関の4.9%でコロナ禍の第5波の昨年より半減した。差額負担の診療所適用は健保法改定が必須でハードルは高い。財務省は登録医制を低水準想定の定額報酬とセットで考えているが、英国の水準は低くはない。低水準の診療報酬では医療の質を担保できない。外来待機患者の増大もあり、皆保険は揺らぐ。
「かかりつけ医」を持つ契機として、健康診断や予防接種があるが、健康増進法での保健事業の「健康相談」を医療機関へ委託し、住民周知と事業財源を大幅拡大することは一法である。疾病がなくとも来院でき、それを起点に住民・患者の信頼関係構築が可能となる。強制力では医療は動けない。任意性が鍵だが、医療側も機能や能力の範囲を超える受診者は次に繋ぐ筋道をつける努力や術は肝要である。
われわれはコロナ禍を奇貨とし、医療費抑制を主とする「かかりつけ医」の制度化に改めて反対する。
2022年7月6日
【図1】患者の月の受診医療機関は平均1.4件にすぎない 2件まででほとんどを占める
◆発熱外来実施医療機関を、認定「かかりつけ医(登録医)」とした場合の診療時間計算
コロナ関連患者10.6人×15分+(通常医療患者33.6人+健康管理群15.5人)×10分=10.8時間(日)
(制度スタート時は再診患者111.0人×10分=18.5時間が加わり29.3時間(日)となる)
診療・検査医療機関(発熱外来):2,078件 2022.6/22時点 厚労省HP
コロナ患者・疑い患者:22,045人=総検査数(「行政検査(実数+推計)+行政検査以外」(22.6/27時点:神奈川県HP)
∴1診療・検査医療機関あたりのコロナ関連患者数 22,045人/2,078件(日)=10.6人
神奈川県・診療所外来:初診患者69.9千人/日 再診患者230.7千人/日
∴1診療・検査医療機関あたり初診患者69.9千人/2,078件=33.6人 同再診患者230.7千人/2,078件=111.0人
健康管理群:(県人口9,237,824人-(患者総数:入院62.7千人+外来482.7千人))÷2,078機関÷12ヵ月÷25日=15.5人/日
*以上の患者数は「H29年患者調査」。県人口(2022.6.1現在)、総検査数(2022.6.27時点)は神奈川県HPより
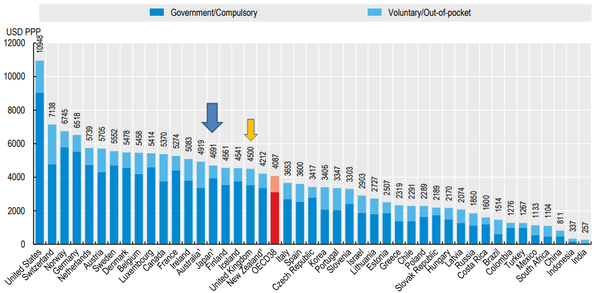
【図2】一人当たり医療費は日本と英国は、同水準(青矢印:日本 黄矢印:英国)
2011年以降、日本のデータは介護費を含むため、介護保険費用11.7兆円、1ドル=120円、人口1.26億人で計算すると、1人当たり介護費用は774ドル。日本4691-774=3917ドル。英国4500ドルよりは低い。
出典
OECD Health Statistics 2021、WHO Global Health Expenditure Database.
Health expenditure per capita, 2019 (or nearest year )
【図3】オンライン診療 届け出医療機関は全国で4.9%へと激減(作:神奈川県保険医協会)
-
全国の地方厚生(支)局HP「コード内容別医療機関一覧表」「届出受理医療機関名簿」各最新データより
-
2022年3月1日時点は「オンライン診療料」、2022年6月1日時点は「情報通信機器を用いた診療に係る基準」の届出数
-
保険医療機関数は、2022年3月1日時点と2022年6月1日時点では殆ど変わらない
-
減少率=(2022年6月1日時点届出数)÷(2022年3月1日時点届出数)-1
※1:届け出数は2022.5.1時点 ※2:届け出数は2022.4.1時点
[本文中の注]
*1 神奈川県保険医協会 政策部長談話「医療費抑制に重心をおく『かかりつけ医』の制度化に反対する」(2022/6/14)
*2 「日本の医療に関する意識調査 2022年臨時中間調査(2022年5月24日)」(日本医師会総合政策機構)
*3 都道府県別 診療・検査医療機関数及び地域外来・検査センター設置数(厚労省)(6/22時点)
*4 新型コロナウイルス感染症対応に関する有識者会議第5回(2022.6.15)資料 25頁「新型コロナウイルス感染症対応について 保健・医療の提供体制や新型インフルエンザ等対策特別設置法の運用等を中心とした政府のこれまでの取組~2019年12月末から2022年5月まで~」
*5 大臣折衝での決定、「議論の内容」-井内努・厚労省保険局医療課長に聞く◆Vol.2(2022.3.25 m3.com)
*6 「繰り返し使う処方箋低調 大手調剤薬局で0.01%」(MEDIFAX WEB 2022.05.06 共同通信)
機能強化の延長線上に有事対応がある
「かかりつけ医」の制度化の陥穽と今次改定の布石を警鐘する
神奈川県保険医協会
政策部長 磯崎 哲男
リフィル処方箋、給付控除差額補填、オンライン診療「初診」恒久化は、登録医制の布石
「かかりつけ医機能」の「制度化」を巡り、医療費抑制の思惑と、確実な医療提供への期待が錯綜し、議論が展開されている。この峻別、論点整理とともに、今次診療報酬改定で散りばめられた制度化への布石に関し触れ、われわれは改めてこの策動に警鐘を鳴らす。
英国は診療所GPが病院「専門医」に紹介
いまの日本の医療提供体制とは根本的に相違
「かかりつけ医」の「制度化」の範とされる欧州等の家庭医の登録医制だが、代表例の英国は診療所GP(家庭医)が病院「専門医」に患者を紹介するシステムを採っている。つまり、専門医は診療所にはいない。GPは総合診療医として教育を受け、自ら診療もし、専門医に紹介もする。
一方、日本は専門医が診療所を開業し、その専門性を柱に自己研鑽し日常診療で遭遇する頻度の高い疾患にも対応している。複数の専門医資格を持つものや、指導医や認定医の資格を持つものも地域にいる。この特徴ゆえに病院紹介をせずとも、内視鏡的治療や冠動脈CT、重症の糖尿病など診診連携で完結する例も実際にある。内科系診療所は毎日、患者紹介や情報連携を行っている。大病院の紹介率も大学病院で9割、地域医療支援病院で8割に上り、「かかりつけ医機能」を持つ200床未満の中小病院でも1/4は紹介患者である。診療の機能分担は、現実に頻繁に行われている(*1)。
患者は疾病に応じ、循環器、消化器、眼科、整形外科と「かかりつけ医」を持ち、直接受診している。日医総研の直近の調査で、「かかりつけ医」が「いる」は6割弱(55.7%)あり、日本の医療全般への満足度は「満足」が8割(77.8%)となっている。「かかりつけ医」の有無での満足度は「いる」が81.0%、「いない」が73.9%であり、「いる」が高いものの「いない」も全体の満足度に近接している(*2)。
複数医療機関受診の弊や、ドクターショッピングが時折、言われるが、これも現実を見ない空論である。実際には、外来患者の月の受診医療機関数は1.4件でしかない。後期高齢者に限っても1.6件に過ぎない。7割の患者は1件であり、2件までで9割強となっている(図1)。
適切な医療機関受診、必要に応じた紹介、機能分担が現状の医療の姿である。
他国のシステムの直輸入は混乱招く 医事法制での組み込みも疑問
これを医療提供体制や医学教育など歴史的、文化的にも異なる他国のシステム(一人の登録医経由の受診・紹介)を直輸入し、その鋳型に嵌めこめば、社会的混乱が生じるのは火を見るより明らかである。
医事法制への組み込みも困難と思われる。皆保険制度の医療給付を想定し提案されているが、これは保険者に被保険者への医療提供を義務付け、これを代理する個別医療機関との契約を保険医療機関指定の形で一括契約し、医療提供をすることを準委任契約したものである。医師法の応召義務は、国への義務であり、患者との医療契約は私的契約の適用でしかない。医療法は患者への医療に関する適切な選択を支援することを国や地方自治体に義務付けている。
総じて、医療機関の機能・能力の範囲での医療提供と患者の適切な医療選択の自由が法理であり、登録医へ医療提供の「責任」を法的に課すことや、法的に患者の医療機関選択を「縛る」ことは難しいと考える。土台の憲法第11条(基本的人権の尊重)、第25条(生存権保障)への背反は不可避となる。
発熱外来イコール登録医では、診療機能は破綻する
有事対応は組織的な体制構築が鍵
この「かかりつけ医」の制度化議論再燃の発端、発熱外来の非公表、発熱患者の診療拒否はどうか。
コロナ禍の医療は、感染症法による「行政医療」であり、通常医療とは異なる。発熱外来は行政との契約により、「診療・検査医療機関」として登録された医療機関である。この発熱外来は自院の「かかりつけ患者」と条件に応じ行政の発熱相談センター等から紹介を受けた患者の、診療やPCR検査を行うことで行政から「指定」されている。当然ながらコロナ医療と並行し通常医療も担っている。
この公表率は89%である。コロナ禍の当初、医療機関、医療者・家族への風評被害は苛烈を極め、地域社会、学校、職場での差別的対応は酷いものがあった。報道もなされている。いま社会が冷静さを取り戻したが、依然と、公表に慎重な向きがあるのは事情がある。医療者も人間である。
コロナ禍、発熱患者を診るには物理的、時間的に動線分離が可能な医療機関に限られる。このコロナ禍での有事の医療体制で生じた、発熱患者拒否での放置や途方に暮れる患者への対応は、登録医制に「責任」を持たせて解決を求めても無理がある。地域外来・検査センターを当初より、医師会で設置した横須賀市や品川区などにならい、英知を絞り地域的、組織的な体制構築を図る方が現実的である。
発熱外来は現在(6/22時点)、全国で38,878医療機関、神奈川県は2,078医療機関である(*3)。この発熱外来を登録医の認定の指標とし、陽性者とコロナ疑い患者を診るとなると1日に2時間40分を要す。通常医療の初診患者や健康管理患者も担うので8時間を要し計11時間となる。これに保険請求などの実務が乗る。訪問診療が要件となれば、更にオーバーワークとなる。制度化のスタートでは、再診患者も全て診て紹介し振り分けるためこれで18時間、合計で29時間となる。破綻している。
必然的に受診待機となる。英国はGPの受診に数日、専門医の受診に数カ月を要し、コロナ禍で更に長期化している。確実な医療提供が遠のく結果となる。
人口10万人当たりのコロナ死亡者数は最も少ない中国(1.1)、ニュージーランド(23.1)に次いで日本(24.2)が3番目であり、米国300.9、英国262.9と格段の差である(*4)。病床逼迫も医療提供体制の欠陥との批判があったが、国際比較でみれば日本の病院は健闘したのが事実である。在宅患者の死亡も、軽症者への内服薬など「手段」がない中、酸素吸入や在宅酸素療法、抗体カクテル療法など可能な実施はしており、登録医制にしたら救われるという話ではない。そもそも、コロナ起因の死亡かどうか検証はない。
換骨奪胎では皆保険制度は台無しに
「健康相談」事業を医療機関委託し「誰でも来院」へ
英国はリフィル処方箋で6カ月、1年の投薬が行われている。また、GPはオンライン診療も頻繁に活用している。仏国は家庭医以外の受診の際に、給付率を変え患者負担を高く設定し、家庭医受診のインセンティブをつけている(但し患者負担分は非営利の共済組合から事後に償還)。
今次診療報酬改定で導入されたリフィル処方箋(処方箋の再利用)は3回限度である。現行3カ月等の長期処方が認められており、分割調剤(上限3回分の処方箋複数枚発行)もあり、調査報告でも実効性は薄い。異例の5つの但し書きがついた本体改定率だが、リフィル処方箋導入の▲0.1%は財源シフトでのプラスを演出したにすぎない。専門紙で財源効果を問われた、井内医療課長が言及を避けているのは傍証である(*5)。「導入」それ自体が狙いであり、今後の展開を期していると思われる。電子処方箋の運用が今夏、開始となる。メールオーダー処方で工場から医薬品を宅配している米国の例も取り沙汰される。
オンライン診療は、初診から可能となり、通常診療の初診料の9割の設定となった。それ以上に8割を占める再診患者を無条件で平時にオンライン診療が可となり、再診料が通常と同等評価となっている。
大病院等の紹介なし受診は、保険給付が2,000円分減額され、保険点数の減額分を差額料金で補填する仕組みが導入された。診療所への転用が想定の範囲となる。
これらは、「かかりつけ医」の登録制などの制度化の布石の感が強い。しかし、長期投与は従来、医療界は問題視し謙抑的である。現行もリフィルは実施率0.01%である(*6)。オンライン診療も施設基準の届け出は全医療機関の4.9%でコロナ禍の第5波の昨年より半減した。差額負担の診療所適用は健保法改定が必須でハードルは高い。財務省は登録医制を低水準想定の定額報酬とセットで考えているが、英国の水準は低くはない。低水準の診療報酬では医療の質を担保できない。外来待機患者の増大もあり、皆保険は揺らぐ。
「かかりつけ医」を持つ契機として、健康診断や予防接種があるが、健康増進法での保健事業の「健康相談」を医療機関へ委託し、住民周知と事業財源を大幅拡大することは一法である。疾病がなくとも来院でき、それを起点に住民・患者の信頼関係構築が可能となる。強制力では医療は動けない。任意性が鍵だが、医療側も機能や能力の範囲を超える受診者は次に繋ぐ筋道をつける努力や術は肝要である。
われわれはコロナ禍を奇貨とし、医療費抑制を主とする「かかりつけ医」の制度化に改めて反対する。
2022年7月6日
【図1】患者の月の受診医療機関は平均1.4件にすぎない 2件まででほとんどを占める
◆発熱外来実施医療機関を、認定「かかりつけ医(登録医)」とした場合の診療時間計算
コロナ関連患者10.6人×15分+(通常医療患者33.6人+健康管理群15.5人)×10分=10.8時間(日)
(制度スタート時は再診患者111.0人×10分=18.5時間が加わり29.3時間(日)となる)
診療・検査医療機関(発熱外来):2,078件 2022.6/22時点 厚労省HP
コロナ患者・疑い患者:22,045人=総検査数(「行政検査(実数+推計)+行政検査以外」(22.6/27時点:神奈川県HP)
∴1診療・検査医療機関あたりのコロナ関連患者数 22,045人/2,078件(日)=10.6人
神奈川県・診療所外来:初診患者69.9千人/日 再診患者230.7千人/日
∴1診療・検査医療機関あたり初診患者69.9千人/2,078件=33.6人 同再診患者230.7千人/2,078件=111.0人
健康管理群:(県人口9,237,824人-(患者総数:入院62.7千人+外来482.7千人))÷2,078機関÷12ヵ月÷25日=15.5人/日
*以上の患者数は「H29年患者調査」。県人口(2022.6.1現在)、総検査数(2022.6.27時点)は神奈川県HPより
【図2】一人当たり医療費は日本と英国は、同水準(青矢印:日本 黄矢印:英国)
2011年以降、日本のデータは介護費を含むため、介護保険費用11.7兆円、1ドル=120円、人口1.26億人で計算すると、1人当たり介護費用は774ドル。日本4691-774=3917ドル。英国4500ドルよりは低い。
出典
OECD Health Statistics 2021、WHO Global Health Expenditure Database.
Health expenditure per capita, 2019 (or nearest year )
【図3】オンライン診療 届け出医療機関は全国で4.9%へと激減(作:神奈川県保険医協会)
-
全国の地方厚生(支)局HP「コード内容別医療機関一覧表」「届出受理医療機関名簿」各最新データより
-
2022年3月1日時点は「オンライン診療料」、2022年6月1日時点は「情報通信機器を用いた診療に係る基準」の届出数
-
保険医療機関数は、2022年3月1日時点と2022年6月1日時点では殆ど変わらない
-
減少率=(2022年6月1日時点届出数)÷(2022年3月1日時点届出数)-1
※1:届け出数は2022.5.1時点 ※2:届け出数は2022.4.1時点
[本文中の注]
*1 神奈川県保険医協会 政策部長談話「医療費抑制に重心をおく『かかりつけ医』の制度化に反対する」(2022/6/14)
*2 「日本の医療に関する意識調査 2022年臨時中間調査(2022年5月24日)」(日本医師会総合政策機構)
*3 都道府県別 診療・検査医療機関数及び地域外来・検査センター設置数(厚労省)(6/22時点)
*4 新型コロナウイルス感染症対応に関する有識者会議第5回(2022.6.15)資料 25頁「新型コロナウイルス感染症対応について 保健・医療の提供体制や新型インフルエンザ等対策特別設置法の運用等を中心とした政府のこれまでの取組~2019年12月末から2022年5月まで~」
*5 大臣折衝での決定、「議論の内容」-井内努・厚労省保険局医療課長に聞く◆Vol.2(2022.3.25 m3.com)
*6 「繰り返し使う処方箋低調 大手調剤薬局で0.01%」(MEDIFAX WEB 2022.05.06 共同通信)